Hola a todos!!! ¿Qué tal ha ido el verano y las vacaciones? Hoy os vengo a hablar de la MASTERCLASS EN MONITORIZACIÓN FETAL INTRAPARTO RCTG Dr. Edwin Chandraharan y de la Dra. Anna Gràcia que se ha realizado hoy, 15/09/2017, en el Hospital de Sant Pau de Barcelona. Id a buscar unas palomitas o algo porque es largo jeje

Os dejo el folleto donde sale los temas que se trataron:

Para mi va a ser una gran revolución a la hora de ver los RCTG, ya que creo que va a desmontar todo lo que actualmente estamos haciendo…
Antes de nada, la organización ha estado muy bien. Había traducción simultánea en castellano, aunque yo lo escuchaba en inglés.
Edwin Chandraharan es obstetra en el St’ George’s Hospital de Londres. Había entendido durante la Masterclass que la cifra de cesáreas en su hospital era entre el 5-8%, pero lo que he encontrado en internet es el 15% ( http://www.which.co.uk/birth-choice/maternity-units/ou-the-delivery-suite-st-georges-hospital-tooting ) , probablemente he malinterpretado algo.
Así a grosso modo me he quedado con que:
- El pH de calota no sirve para nada y ya podemos estar tirando los pHímetros de las salas de parto.
- Las deceleraciones variables nos tienen alegrar!
- Lo que había aprendido de RCTG (y lo que me ha costado), no me servirá de nada ¬¬ jajaja
Antes de nada, os agradecería que si alguien que ha estado en la Masterclass observa algún error, me lo comunique, ha habido mucha información y he intentado recopilar lo máximo posible. No querría provocar confusiones y errores de concepto.
Nada más iniciar, nos ha puesto un RCTG y teníamos que decir que nos parecía: normal, sospechoso o patológico. Se trataba de un RCTG «sospechoso» (según nuestra actual clasificación). Me ha hecho mucha gracia su comparación, con un ECG, ¿os imagináis a un cardiólogo diciéndole a su paciente que su ECG es sospechoso? ¡O está bien, o está mal!. ¿No creéis? Además, el 90% de los RCTG «patológicos» el RN está bien.
Insiste mucho en conocer la fisiología, sobretodo el sistema nervioso (autónomo- simpático / parasimpático), si la entendemos, entenderemos el por qué de los RCTG que tenemos delante y con ello, evitaremos cesáreas innecesáreas y evitaremos hipoxias con las consecuentes parálisis cerebrales debido a errores a la hora de medir el pH. Así que, os recomiendo estudiaros los apuntes de la carrera…por que os puede resultar bastante lioso jejeje
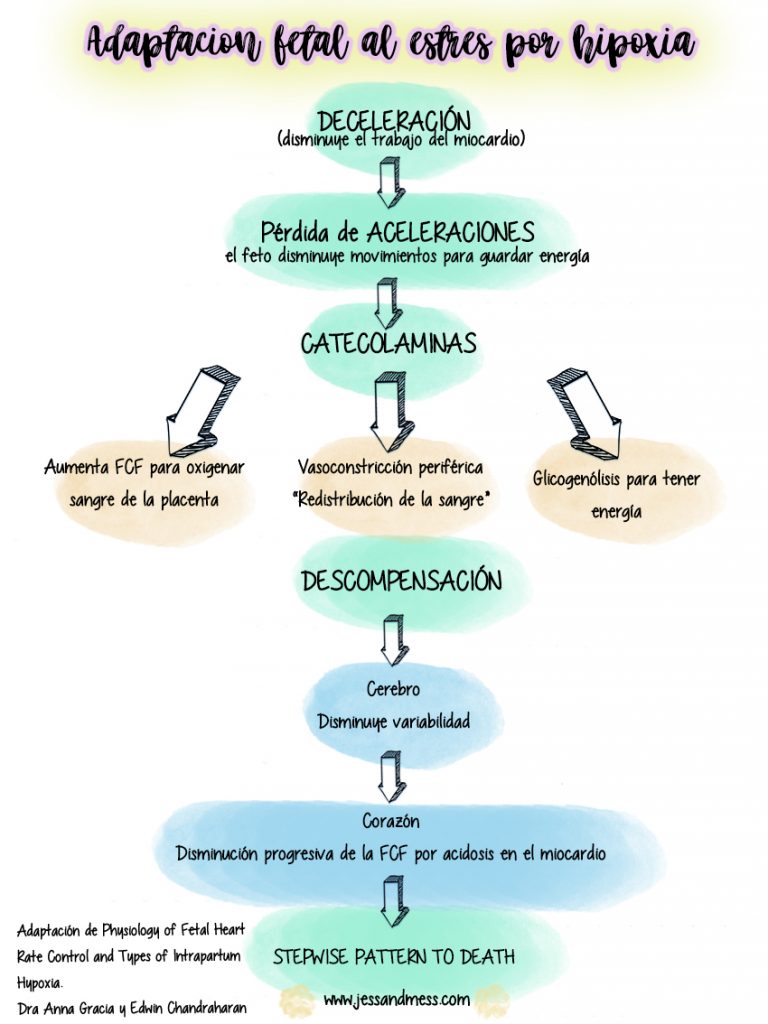
El mismo proceso de parto es un «factor de riesgo» para la oxigenación del feto ya que con las contracciones, se comprimen los vasos sanguíneos y el cordón umbilical habiendo una interrupción del flujo sanguíneo. Un feto normal, es capaz de compensar teniendo deceleraciones de la FCF para reducir la demanda de energía del miocardio y que continúe habiendo un metabolismo aerobio, esto hace que reduzca los movimientos del bebe y por ello no observamos aceleraciones. Si el estrés por hipoxia (una compresión repetitiva del cordón), haria liberar catecolaminas y con ello, aumentar la FCF y reducir el flujo sanguíneo de tejidos periféricos. Por tanto, el feto recibe oxigeno en los periodos de relajación del útero.
Por eso, intervenciones como administrar oxitocina o prostaglandinas, producen aumento de la dinámica uterina y hay un riesgo en la oxigenación, reduciendo el tiempo entre contracciones para que el feto se recupere. Todo esto no quiere decir que el feto esté en situación grave de hipóxia. Fisiología pura que estudiamos en la universidad / EIR y ni nos acordamos… ¿Verdad? jaja Tenéis un artículo (disponible en la red) que resume un poco éste tema: « Each Fetus Matters: An Urgent Paradigm Shift is needed to Move away from the Rigid “CTG Guideline Stickers” so as to Individualize Intrapartum Fetal Heart Rate Monitoring and to improve Perinatal Outcomes»
Algo muy importante que debemos fijarnos, es en la línea base. Explica que el SN parasimpático, se desarrolla a las 34 semanas de gestación (sg), en cambio, el SN simpático se desarolla antes. Es por ello, que un prematuro, su FCF será más alta (pudiendo ser normal 170), en cambio, un feto post-maduro tendrá una FCF más baja (pudiendo ser 110). Probablemente, en un feto postmaduro, encontrar una FCF de 150 es anormal. Otro aspecto a considerar, es que cada feto tiene su línea base.
¿ Verdad que si nosotros solemos tener una FC de 60 lpm, y un día estamos a 90, no es normal? Pues lo mismo con el feto: puede que su línea basal sea de 150, pero lo observemos a 115 lpm, lo catalogaríamos como normal, pero no lo es. Por ello muchas veces se «nos escapan cosas» y cuando nace el bebé, nos sorprende el bajo APGAR que tiene.
Nosotros, a la hora de correr, hiperventilamos para proteger nuestro corazón y que reciba suficiente oxigeno. En los fetos, disminuyen la FCF, para proteger el corazón y así no acumular ácido láctico (cuando hacemos ejercicio intenso, nosotros acumulamos ácido láctico…malditas agujetas). Es un mecanismo de protección. Por ello, las deceleraciones son un reflejo de respuesta para la adaptación fetal.
A la hora de valorar un RCTG, no debemos mirar las deceleraciones, debemos mirar qué pasa entre ellas: si la línea basal es estable, si hay variabilidad…. A medida que aumenta la hipoxia, las deceleraciones aumentan: són más largas y anchas. Éste caso lo podemos ver a la hora de iniciar la oxitocina e ir aumentandola. Al ir aumentando la oxitocina, las contracciones aumentan y la aportación de oxigeno disminuye, por lo que el feto debe adaptarse cada vez más. Seguro que hemos visto muchos registros con desaceleraciones y hemos ido aumentando la oxitocina, van empeorando, y una vez que reducimos o paramos la oxitocina, vemos que disminuyen. Incide mucho en que el mayor problema es el uso indiscriminado de oxitocina y el aumento de ella, que además nos explica, que los receptores de oxitocina van aumentando durante el parto, por ello no es necesario aumentarla tan frecuentemente.
En cuanto a la disminución de la variabilidad, podemos encontrar varias causas: por sueño, drogas, sulfato de Mg… Podemos encontrar a veces un RCTG en que de repente, hay una disminución de la variabilidad. Ésto no debe preocuparnos si antes, no han habido desaceleraciones, probablemente sea por otros motivos como un periodo de sueño. Si observamos antes desaceleraciones, debemos preocuparnos: se está acumulando el ácido láctico.
Cuando observamos deceleraciones que descienden rápidamente y recuperan rápidamente, no debemos preocuparnos. En éste caso, juegan un papel importante los baroreceptores (receptores que detectan los cambios bruscos de la presión arterial), que son estimulados por una disminución de las resistencias periféricas (disminución del flujo de sangre y las observamos durante la contracción). Con éstas desaceleraciones, no hay acidosis.
Una vez que observemos deceleraciones que tardan en volver a la línea base, debemos empezar a preocuparnos. Aquí pasamos a hablar de los quimioreceptores, que son estimulados por el acúmulo de CO2 y ácido láctico y son posteriores a la contracción (las conocidas desaceleraciones tardías). En éste caso, reduciriamos la oxitocina o pararíamos (si aún así, continúan, pondríamos voumen a la gestante para diluir el ácido láctico), colocaríamos a la gestante en decúbito lateral. NO administraríamos oxígeno, la saturación de oxígeno de la gestante es normal!! (>95%), administrandole oxígeno, produciríamos una vasoconstricción y empeoraríamos la situación.
Resumiendo: si hay una FCF correcta para la edad gestacional, hay aceleraciones, hay variabilidad y no hay desaceleraciones suaves y tardías, podemos decir que es poco probable que haya hipoxia pre exsistente y que los órganos del SNC estén deprimidos.
Una vez excluido ésto debemos observar si hay desaceleraciones (tardías, las producidas por estimulación de quimioreceptores por acumulación de ácido láctico), si desaparecen las aceleraciones, aumento de la FCF, ausencia de variabilidad y posteriormente, disminución de la línea basal de forma escalonada (Stepwise pattern to death). Aquí deberíamos finalizar la gestación por la vía más rápida.
Otros patrones que ha explicado son el sinusoidal típico y el Poole Shark Teeth Pattern o sinusoidal atípico. Este último no lo había oído hablar, pero como curiosidad, se llama así porque en una Masterclass en Poole (Reino Unido), una mujer dijo que se parecía a dientes de tiburón…Poole es el pueblo de al lado de dónde nací yo ^^
- El primero, ya sabemos que es por causa de anemia (menos g.rojos – mecanismo anaerobio – acumulamos Co2 y ácido láctico – el feto no se mueve tanto para «descansar» – se reduce la variabilidad).
- Linea basal plana
- Variabilidad reducida
- No aceleraciones
- Parece una serpiente.
- Puede ser fisiológico durante 30 minutos, por ejemplo ¡porque el feto se está chupando el dedo!.
- El segundo, ya es más grave. Se observan como dientes de tiburón. Es causa de una pérdida hemorrágica fetal (rotura de vasa previa), con lo cual deberíamos finalizar inmediatamente.
La Dra Anna Gracia, nos ha hablado de los tipos de hipoxia. Os dejo éste documento que lo resume muy bien (enlace aquí)
- AGUDA: ante una bradicardia (es decir, una disminución <80 lpm durante 3-10 minutos). Observamos en éstos casos una caída del pH de 0,01 / min. Debemos excluir primero los «3 accidentes»: DPPNI, prolapso o rotura uterina, corregir las causas yatrogénicas (reducir oxitocina), cambiar de posición y buscar signos tranquilizadores –> ¿Cómo es la FCF previa a la desaceleración?
- Si es correcta, mirar los primeros 3 minutos y si la variabilidad es correcta, podemos estar tranquilos.
- Se ha visto que en abscencia de causas de hipoxia, la desaceleración prolongada se revierte a los 6 minutos en un 90% de casos, y a los 9 minutos en un 95% de casos!!
- Deberiamos seguir ésta regla:

- SUBAGUDA : aquí observamos un descenso del pH menor: 0,01 /2-3minutos (0,1 en 20 minutos).
- Parariamós oxitocina y en caso de estar haciendo pujos, tambien esperariamos
- PROGRESIVA : probablemente la que más veamos. Tiene tiempo para compensar.
- CRÓNICA: por una causa anteparto (preeclampsia, CIR). El feto «llega apurado».
- Se inicia dias o semanas previas pero el feto ha ido compensando. Es de esos fetos que no te parece que haya nada grave, pero salen deprimidos y no entiendes por qué. Por ello es súper importante entender la fisiología e interpretar RCTG.
- Observamos:
- Linea basal superior a lo habitual (por ejemplo, un feto postmaduro con una linea basal a 150 lpm, que normalmente es menor)
- Desaceleraciones suaves / tardías (es decir, ya hay acidosis y estimulación de quimioreceptores)
- No aceleraciones
- Pérdida de variabilidad
Otro aspecto del que ha hablado es del pH de calota. No se ha visto que reduzca las cesáreas emergentes ni mejores resultados perinatales. Es más, se han observado complicaciones como pérdida de líquido cefalorraquídeo, abscesos y hemorragia. También existe un número elevado de falsos positivos, ésto puede explicarse debido a que el líquido amniótico es alcalino y neutraliza la acidosis de la sangre. Tenéis estos artículos muy interesantes de él: «Should national guidelines continue to recommend fetal scalp blood sampling during labor?» y «Fetal scalp blood sampling should be abandone: FOR: FBS doest not fulfil the principle of first do no harm»
En los pretérminos, es normal encontrar una linea basal aumentada (por la falta de desarrollo del parasimpático), menos variabilidad, más deceleraciones (hay menos gelatina de Wharton y se comprime más fácilmente…)…pero por ello no quiere decir que haya hipóxia. ¿Cuántas cesáreas se habran hecho por éste motivo? En el hospital de St George’s, no se hace RCTG a menores de 28 sg, sólo auscultación intermitente. Por ello, debemos individualizar, no debemos aplicar el mismo protocolo a un feto de 28 sg que a uno de 42.
En los partos instrumentados, dice que el 90% se observan cambios en el RCTG, que son totalmente normales y con buenos resultado perinatales…. ¿quien no se asustaría si le presionaran la cabeza con unas palas o le tiraran con una ventosa? Puso una foto de él mismo probando una ventosa obstétrica… ¡y estuvo una semana con la marca y dolor! Como veis, mucha información pero lo hacía muy ameno y gracioso. Podéis encontrar este artículo de él que habln sobre ello: «Fetal heart rate changes observed on the CTG trace during instrumental vaginal delivery» y
Tampoco me había planteado qué pasa con el meconio y hoy he podido descubrirlo. En el meconio, encontramos bilis y ésta ayuda a la emulsión de grasas, además de que tiene enzimas como proteasas y lipasas. En caso de aspirarlo, se emulsionan las grasas del pulmón y de degradan las proteínas debido a las enzimas… «el pulmón de destruye». También ha explicado que la bilis, deprime la actividad fagocitaria, habiendo un riesgo de corioamnionitis.
Todo esto nos hace ver que necesitamos actualizarnos en fisiología para entender mejor los RCTG y cambiar nuestras guías y protocolos para sobretodo individualizarlo para cada caso (edad gestacional, corioamnionitis, CIR…). Con ello evitaremos cesáreas innecesareas y no se nos escaparan esos fetos que estan pidiendo que finalizaremos la gestación.
Para finalizar os dejo un libro de él para entenderlo mejor: «Handbook of CTG Interpretation: From Patterns to Physiology«. Creo que será mi próxima adquisición! En el siguiente link podéis conseguirlo.
Espero que me haya explicado, pero seguro que con el libro lo acabaréis de entender. Si tenéis la oportunidad de asistir a algún curso/masterclass de Edwin Chandraharan, lo recomiendo totalmente!!!!
Si os ha gustado, por favor compartid!!! 🙂
Un saludo


¿Y qué tiene esto de nuevo? Esto está en muchos libros específicos sobre RCTG y en cursos españoles de obstetricia. No entiendo tu sorpresa
Hola!
No sé en qué hospital trabajarás pero una cosa es que esté escrito y otra que se cumpla todo esto. De ahí mi sorpresa y la de unas cuantas personas más…
De todas maneras simplemente exponía los contenidos de la masterclass por si podía ayudar a los demás y parece ser que ha servido.
Me interesaría saber si en tu hospital todo esto se cumple y cómo lo haceis. Gracias por tu comentario 😉
Hola Jess, nos ha encantado tu resumen, y la adaptación de nuestro esquema. Si vienes a otra Masterclass acércate a saludarnos. Un abrazo y ánimo con el blog!
Hola Anna! Qué ilusión tu comentario. Muchas gracias! Me alegro que haya gustado. Una pena no haber podido asistir a la masterclass del viernes, ya que la primera que se hizo me encantó!Un saludo